Le kératocône
Keratocone
Le SNOF remercie le Dr Anne-Marie Bourdiol ainsi que le Pr Alain Bron et le Dr Pierre Amalric pour les photos qui illustrent cet article.
Plan
Définition du kératocône
Historique
Incidence et épidémiologie
Clinique
Complications
Diagnostics différentiels
Génétique  Appel aux familles ayant au moins 2 membres malades du kératocone
Appel aux familles ayant au moins 2 membres malades du kératocone
Traitements
Conclusion
Définition du kératocône
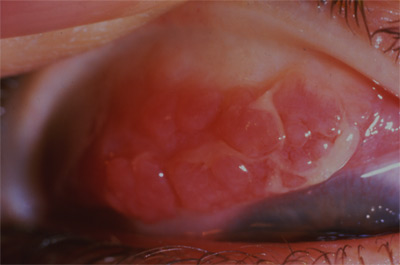
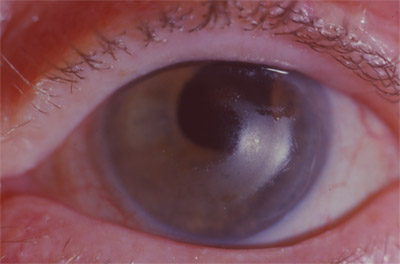
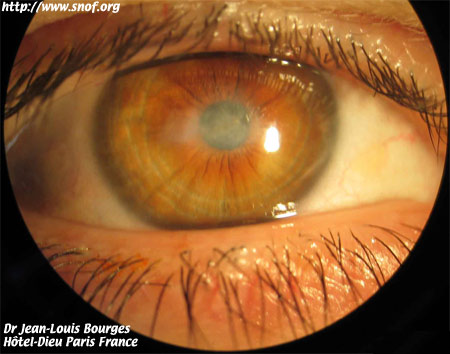
Le kératocône est une dystrophie cornéenne se manifestant par une protrusion non inflammatoire de la cornée dans sa région axiale, apparaissant généralement dans l'adolescence et entrainant une diminution de l'acuité visuelle du fait d'un important astigmatisme irrégulier et souvent de la survenue d'opacités cornéennes.
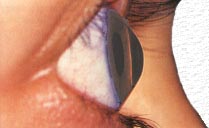
Kératocône vu de profil
Historique du kératocône

Le kératocône et le pansement compressif Traité de Pierre Demours Oculiste du Roi
La première description du kératocône doit sans doute être attribuée aux auteurs anglais dans la première moitié du XVIIIème siècle.
Duddel en 1729 décrit l'observation d'un adolescent de 14 ans dont les cornées faisaient fortement saillie en avant et qui en outre était porteur d'un nystagmus.
Taylor décrit le kératocône comme une modification de la cornée qui prend la forme d'un cône dont le sommet est effacé, dont la base est égale au diamètre de la cornée qui conserve sa transparence.
L'attention est attirée sur l'affection notamment par Nottingham en 1854 et en 1855, le London Medical Journal ouvre une importante enquête à laquelle prennent part les meilleurs ophtalmologistes de l'époque.
En mai 1909, la Société Française d'ophtalmologie écoutait un important rapport sur le sujet par le Professeur Parisotti de Rome. Depuis, le kératocône a été l'objet de nombreux travaux dont il faut extraire ceux d'Amsler qui lui a consacré des articles majeurs.
Incidence et épidémiologie
Le kératocône peut survenir dans des circonstances multiples, isolé ou intégré dans le cadre d'une autre pathologie oculaire ou générale.
De nombreuses théories ont été développées sur les causes de cet amincissement cornéen progressif mais aucune n'a fait ses preuves.
1/ Fréquence
La prévalence du kératocône a donné lieu à de nombreuses estimations. La plupart des auteurs trouvent une fréquence variant de 50 à 230/100.000 habitants. Cependant, des chiffres extrêmes ont été publiés, allant de 4/100.000 pour DUKE- ELDER à 600/100.000 pour HOFSTETTER.
Ces discordances peuvent être expliquées par la variation de l'incidence selon les pays et par la différence des critères diagnostiques du kératocône selon les auteurs. L'âge moyen de découverte se situe classiquement entre 10 et 20 ans.
Le kératocône est en général bilatéral. D'après AMSLER et FABIANI, il peut être unilatéral dans environ 14 % des cas.
Cependant, au Japon, TAKEUCHI et coll. retrouvent sur 168 cas une prépondérance de kératocônes bilatéraux . Toutes les ethnies peuvent être atteintes. Il faut cependant noter les particularités du kératocône au Japon où il est très fréquent (unilatéralité, prédominance masculine).
La majorité des auteurs retrouvait jusqu'ici une atteinte féminine prépondérante, variant cependant de 57 à 66 % des cas selon les études. Cette prépondérance féminine est actuellement remise en cause sur des études plus récentes .
Dans la série étudiée au CHU de Toulouse, sur les 59 derniers cas de kératocônes opérés dans le service, 32,2 % étaient des femmes; le kératocône était unilatéral dans 10,1 % des cas.
2/ Epidémiologie et Pathogénie (origine)
La pathogénie du kératocône reste mystérieuse. La majorité des hypothèses repose sur la constatation de la coexistence de la maladie avec d'autres affections. C'est ainsi que de nombreuses théories ont été élaborées. Certaines sont tombées en désuétude et peuvent être qualifiées d'historiques tandis que d'autres, actuelles, sont indiscutablement, ou au moins très probablement, en cause dans certains cas.
1.- Théories historiques
Depuis le XIXème siècle, de nombreuses théories ont été avancées quant à l'étiologie du kératocône.
Le kératocône a été rattaché dès 1854 (NEWCASTLE) à des pathologies osseuses, infectieuses (scarlatine, typhoïde) ou hématologiques (anémies aiguës).
VON GRAEFE a vu une relation possible entre l'hypertonie aiguë et le kératocône. Cette théorie est actuellement totalement abandonnée bien qu'il soit admis que la survenue d'une hypertonie aggrave le kératocône.
Des troubles du métabolisme du calcium, de la vitamine A et de la vitamine E ont été rendus responsables de kératocône, sans qu'aucun traitement substitutif n'ait fait ses preuves.
Fonction thyroidienne et hypophysaire.
L'hypothyroïdie a été dès 1912 rattachée par SIEGRIST au kératocône, de même que l'insuffisance hypophysaire. Cependant, ces théories sont restées à l'état d'hypothèses.
Facteur thymique
Des études ont été faites sur l'association kératocône - persistance du thymus. Sur 102 cas de kératocône, ALMEDA retrouve une persistance du thymus.
Hormones sexuelles
D'après plusieurs études, le kératocône semble subir des poussées évolutives au cours de la grossesse.
D'autre part, pour ONFRAY, les femmes porteuses de kératocône semblaient être en majorité dysménorrhéiques. Pour d'autres, la ménopause semble être un facteur aggravant du kératocône.
En 1959, VASQUEZ et BARRIERE évoquent la possibilité d'un primum movens neurologique du fait d'une visibilité anormale des nerfs cornéens. Cette théorie n'a jamais pu être démontrée.
2.- Théories actuelles
Elles font intervenir cinq facteurs : l'hérédité, l'atopie, les anomalies chromosomiques, les altérations du tissu conjonctif et les contraintes mécaniques.
Rôle de l'hérédité
- Le rôle de l'hérédité a été suggéré par 1'observation de nombreux cas familiaux [6 % des cas selon KENNEDY]. Néanmoins, il est difficile devant une atteinte familiale de faire la part entre l'hérédité et l'action de facteurs de risques communs sur les membres d'une même famille.
L'étude des arbres généalogiques dans les cas familiaux a fait envisager plusieurs modes de transmissions possibles.
Pour WAARDENBURG et coll. l'apparition d'un kératocône dans la descendance de parents consanguins serait en faveur d'une transmission autosomique récessive.
Cependant, le mode de transmission autosomique dominant à pénétrance variable parait actuellement le plus probable. La pénétrance serait de 20 % selon HAMMERSTEIN, d'après une étude portant sur 56 familles soit 236 patients.
En s'appuyant sur ces données, KRACHMER a évalué le risque d'atteinte pour la descendance à moins de 10 % lorsque l'un des deux parents est porteur d'un kératocône.
Dans l'hypothèse d'une pathologie héréditaire, de nombreux auteurs ont étudié le système HLA chez les sujets porteurs de kératocônes. Dans les cas familiaux, le typage HLA a permis de confirmer, en jouant le rôle de marqueur, le caractère héréditaire de la transmission du kératocône.
Aucune étude n'a cependant permis de dégager un typage HLA particulier à cette pathologie.
Rôle de l'atopie
Décrite pour la première fois en 1937, l'association du kératocône à des manifestations atopiques (asthme, eczéma) a donné lieu à de nombreuses publications. La fréquence accrue de l'atopie chez les patients porteurs de kératocône a été décrite par RIDLEY dès 1956.
En 1977, RAHI retrouve des manifestations atopiques chez 35 % des sujets porteurs de kératocône alors que la fréquence en est seulement de 10 % dans la population générale.
A WOLLENSAK confirme ces données en 1987. Parallèlement, KHAN publie, en 1988, 48 cas de kératocônes découverts à l'occasion de recherche systématique chez 530 patients atteints de rhinite printanière. Cela représente une incidence de 7 % bien supérieure à celle retrouvée dans la population générale, des résultats analogues ont été obtenus par SAYEGH et coll.
Pour certains, l'atopie serait moins fréquente dans les kératocônes unilatéraux et prédisposerait aux rejets de greffe. Ces études suggèrent qu'il existe une relation entre le kératocône et un dérèglement du système immunitaire.
Rôle des anomalies chromosomiques : la trisomie 21
Le premier cas d'association trisomie 21 -kératocône a été décrit par RADOS en 1948.
5 à 6 % des sujets trisomiques 21 présentent un kératocône.
L'évolution est caractérisée par la fréquence accrue des complications, notamment la survenue d'un kératocône aigu, probablement favorisée par les traumatismes cornéens, fréquents chez ces patients.
Rôle d'une altération du tissu conjonctif
Elle repose sur l'association du kératocône avec des affections générales touchant notamment le tissu conjonctif. Le kératocone serait plus fréquemment rencontré au cours de certaines maladies du tissu conjonctif maladie d'Ehler-Danlos, osteogenesis imperfectum, syndrome oculo-digital, syndrome d'Appert, dystocie cranio-faciale de Crouzon, syndrome de Marfan, prolapsus de la valve mitrale.
En revanche, STREET et coll. n'ont retrouvé aucune relation entre kératocône et hyperlaxité ligamentaire ou prolapsus de la valve mitrale sur une série de 95 patients porteurs de kératocône.
Une anomalie du métabolisme du collagène ou des protéoglycanes est probablement à l'origine des signes oculaires et généraux de ces affections, mais elle n'a pu être mise en évidence avec certitude que dans la maladie d'Ehler-Danlos de type VI décrite par MAUMENZE en 1974 .
Parmi les autres pathologies générales qui ont été associées au kératocône, il faut citer le xeroderma pigmentosum.
Rôle des facteurs mécaniques
Il repose sur la fréquence qui semble accrue de façon significative du kératocône dans les cas où la cornée subirait des agressions mécaniques.
Frottement oculaire
Les antécédents de frottement oculaire sont fréquemment signalés dans la littérature avec une prévalence évaluée entre 66 et 73% .
La notion de frottement oculaire est essentiellement liée à la conjonctivite printanière, à la trisomie 21 et au terrain atopique. Néanmoins, l'appréciation du frottement oculaire est sujette à caution et son rôle exact est très difficile à établir.
Il faut, par ailleurs, noter l'association fréquente au nystagmus qui intervient par frottement mécanique de l'oeil.
Une étude montre de façon étrange que la déformation de la cornée est plus accentuée du côté de la main dominante...
Lentilles cornéennes
L'influence du port de lentilles de contact dures en PMMA dans le développement du kératocône a été suggérée en 1968 par HARSTEIN.
BEEKHUIS puis MACSAI confirment cette notion avec un délai moyen d'apparition du kératocône compris entre 10 et 12 ans après le début du port des lentilles. Les kératocônes frustres ont été préalablement éliminés par une kératométrie et une kératoscopie réalisées avant l'équipement.
Cependant, aucune relation de cause à effet n'est actuellement formellement démontrée. Seule une étude randomisée prospective contrôlant régulièrement la kératométrie, la cornéoscopie et l'intégrité cornéenne pourrait établir le rôle des lentilles dures dans l'apparition ou l'aggravation d'un kératocône préexistant.
D'autre part, il est important de différencier l'induction potentielle d'un kératocône des modifications de réfraction que peut induire le port prolongé des verres de contact.
En effet, depuis 1965, RUBIN, HARTSTEIN et LEVENSON, ont montré que des astigmatismes irréguliers peuvent persister plusieurs semaines voire plusieurs mois après ablation des lentilles.
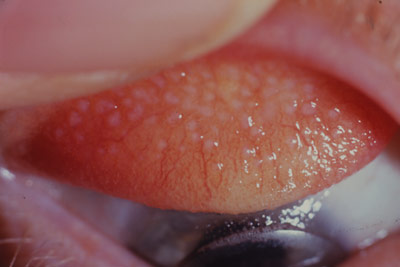
Floppy eyelid syndrome
Ce syndrome d'éversion palpébrale a été décrit pour la première fois par CULBERTSON et OSTLER en 1981, chez les patients obèses dormant sur le ventre. Il s'agit d'une hyperlaxité tarsale de la paupière supérieure qui est éversée et recouverte de papilles conjonctivales.
DONNENFELD décrit 5 cas de floppy eyelid syndrome associés à un kératocône. Le caractère uni ou bilatéral parait directement lié à la position de sommeil, bilatéral en cas de décubitus ventral, unilatéral en cas de décubitus latéral. Cela souligne le probable facteur mécanique impliqué dans l'apparition du kératocône.
Conjonctivite papillaire chronique et hyperlaxité tarsale rendent difficile l'équipement de ces patients en lentilles cornéennes.
Clinique
Dans la majorité des cas, le diagnostic de kératocône est relativement aisé car il est fait à des stades assez avancés de l'affection.
Il est en général reconnu chez un adolescent ou un adulte jeune, entre dix et vingt ans, qui vient consulter en raison d'une sensation de brouillard visuel, souvent associé à une déformation des images et parfois à une impression de diminution de 1'acuité visuelle. Ces symptômes sont particulièrement ressentis en vision de loin et sont souvent associée à une photophobie, à un éblouissement et à une irritation oculaire. Quelquefois, le patient peut se plaindre d'une vision "pulsatile" surtout après un exercice physique et ceci traduit l'existence d'un amincissement déjà important de la cornée.
La mesure de l'acuité visuelle montre une diminution variable avec l'évolution de l'affection. La sensibilité au contraste est précocement altérée.
On s'est rendu compte qu'il existait beacoup d'yeux présentant une tendance au kératocône quand on les a étudiés en vue d'une chirurgie réfractive. On voit avec l'étude de la topographie cornéenne que ces yeux à la limite de la normale présentent des anomalies de surface qui contre-indiquent la chirurgie réfractive.
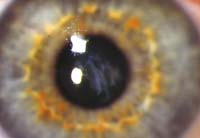
L'examen clinique va s'attacher à mettre en évidence les trois altérations caractéristiques de la maladie:
- l'astigmatisme cornéen irrégulier,
- la protrusion excentrique de la cornée,
- la présence d'opacités cornéennes.
I.L'astigmatisme myopique irrégulier:
Il est reconnu par différentes méthodes
En rétinoscopie, on remarque une distorsion du reflet rouge du fond d'oeil, pouvant donner naissance à un effet de ciseau : le reflet lumineux, au lieu d'être distribué de façon régulière, a un centre sombre qui le divise en deux branches.
C'est surtout la kératométrie qui a une importance majeure. Dans les premiers stades, l'astigmatisme est le seul élément et il est bien sûr essentiel d'être certain qu'il n'existait pas auparavant.
A un stade avancé, la reconnaissance est facile, les mires sont inégales, elles ne sont pas situées dans le même plan de la cornée, elles sont considérablement déformées et il est pratiquement impossible de mettre leurs axes dans le prolongement l'un de l'autre.
C'est à un degré plus modeste de l'évolution de l'affection que le doute peut être permis. En effet, on sait que les kératomètres classiques tels que celui de Javal n'explorent que les trois millimètres centraux de la cornée. En outre, il est en pratique impossible de définir une valeur kératométrique normale de la cornée et donc de préciser à partir de quel chiffre le diagnostic de kératocône peut être porté : certaine sujets peuvent avoir une puissance kératométrique allant jusqu'à 50 dioptries et un astigmatisme très élevé sans jamais évoluer vers le kératocône et à l'inverse, certains kératocônes gardent très longtemps des valeurs kératométriques basses.
Toutefois, il faut bien retenir qu'en règle générale, un astigmatisme irrégulier et surtout s'il est saillant dans la partie inférieure est particulièrement évocateur du diagnostic du kératocône. On a décrit une variation pulsatile des mesures kératométriques qui serait la conséquence de la déformation périodique de la cornée amincie sous l'effet de la pression artérielle.
L'examen au disque de Placido est en général démonstratif par réflexion, sur la cornée conique, les cercles du disque de Placido prennent une forme ovalaire ou franchement irrégulière, la déformation et l'écartement étant variable selon les différentes zones de la cornée. Au sommet du cône, les cercles se rapprochent au maximum et subissent les déformations les plus marquées. Le kératoscope de KLEIN est une adaptation du disque de Placido et comporte une lentille de 6 dioptries au centre de la mire lumineuse.Le principe du disque de Placido est par contre très utile en kératoscopie per-opératoire.
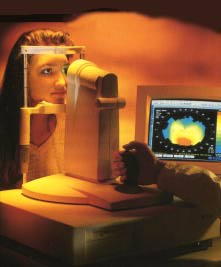
La topographie cornéenne est un examen qui permet d'établir la topographie, donc les courbes de niveau de la cornée, comme on étudierait le dénivellé d'une montagne. Cet examen donne des résultats graphiques qui sont très parlants et qui peuvent être comparés d'un examen à l'autre. Les couleurs rouge et jaune mettent en évidence un bombement de la cornée à ce niveau. (un peu comme des lignes de niveau sur un plan).
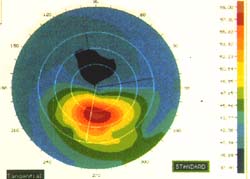
Différents appareils existent et proposent des échelles colorées pour mettre en évidence les zones aplaties ou bien les zones en relief comme dans le kératocône. C'est là un examen capital pour toute étude sérieuse de la cornée et il sera répété régulièrement.
II.- La Protrusion excentrique de la cornée
Là encore, sa mise en évidence sera de difficulté variable suivant le stade évolutif de la maladie.
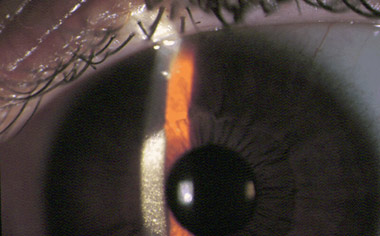
Au début elle sera surtout bien visible en rétro-illumination. Différents reflets lumineux peuvent être observés, un reflet endothélial peut apparaître au sommet du cône du fait de l'augmentation de la concavité de la surface postérieure de la cornée. Il est surtout facile de reconnaître la protrusion en éclairant le segment antérieur d'assez loin et en regardant à travers l'oculaire d'un ophtalmoscope : lorsque la pupille est dilatée, on peut mettre en évidence le cercle sombre du cône. Une ombre sombre annulaire sépare le reflet brillant du cône du reflet de la cornée périphérique. Cette ombre résulte de la réflexion lumineuse totale provoquée par la cornée ectasique.
Dans la plupart des cas, le sommet du cône est situé au dessous d'une ligne horizontale passant par le milieu de la pupille.
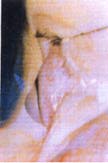
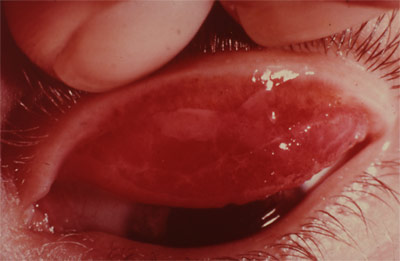
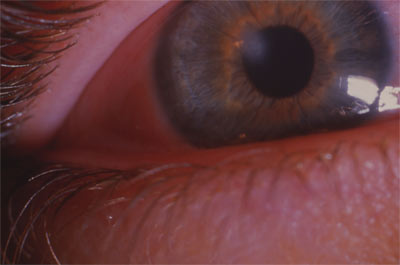
A un stade plus avancé, la protrusion cornéenne peut provoquer une angulation de la paupière inférieure lorsque le patient regarde vers le bas : c'est le signe de MUNSON RIZZUTI qui a proposé un test simple pour mettre en évidence la protrusion du kératocône.
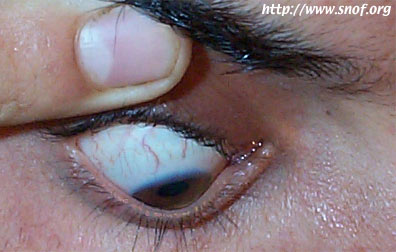
Signe de Munson Rizzuti
Photo jmm
Lorsqu'on éclaire par un pinceau lumineux le coté temporal de l'oeil,, légèrement en avant du plan de l'iris, les rayons lumineux, focalisés par le cône, vont converger près du limbe nasal. Toutefois, ce signe n'est pas spécifique et peut être aussi rencontré chez des patients porteurs d'une anomalie de la réfraction importante et notamment d'un fort astigmatisme.
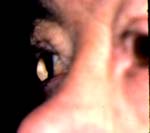
La protrusion cornéenne s'accompagne d'un amincissement bien visible au bio-microscope avec une inclinaison de 30° de la fente. Elle est maximum au sommet de la protrusion.
Cette protrusion n'est pas unimorphe et PERRY a distingué deux types de saillies coniques dans les kératocônes avancés:
le cône rond ou en mamelon, le plus fréquent, de diamètre relativement petit et situé le plus souvent dans le secteur inféro-nasal. Il correspondrait aux cônes les plus faciles à équiper en lentilles de contact.
le type ovalaire ou arqué, plus large, plus rare, à localisation préférentielle inféro-temporale donnant le plus souvent naissance à des complications. Pour PERRY, un patient serait porteur d'un type de kératocône et il n'y aurait pas de possibilité d'évolution d'une forme à l'autre ; de plus, il n'a retrouvé aucun patient porteur d'un cône rond sur un oeil et d'un cône ovale sur l'autre. YANOFF par contre, pense avoir reconnu des petits cônes ronds développés à l'intérieur de cônes ovales plus étendus, et se demande s'il ne s'agit pas du résultat de poussées aiguës sur un cône ovale.
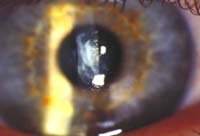
III.- Les opacités cornéennes
L'examen bio-microscopique est très riche d'enseignements.
Il confirme l'amincissement de la cornée au sommet du cône avec parfois une pulsation dans cette zone. Surtout, il va mettre en évidence différents types d'anomalies traduites le plus souvent par des lignes anormales et correspondant à une atteinte des différentes couches de la cornée.
1.- Les stries cornéennes sont profondément situées dans le stroma cornéen postérieur, juste en avant de la membrane de Descemet. Observées par ELSHNIG en 1894, elles furent décrites la première fois par VOGT en 1919. Ce sont des lignes de contrainte, verticales, obliques, fines, qui disparaissent lorsque l'on exerce une pression externe sur le globe. Elles sont généralement alignées le long du méridien de plus grande courbure. Elles sont sans doute liées à un reflet dû au déplacement des lamelles stromales postérieures alors que les lamelles antérieures sont respectées. Pour BRON, le fait que ces lamelles stromales postérieures soient pliées à ce niveau, implique qu'elles soient séparées de leurs attaches normales.
2.- Les lignes cicatricielles superficielles intéressent le stroma antérieur au sommet du cône. Elles ont souvent un aspect réticulaire et représentent des ruptures de la membrane de Bowman remplies par du tissu cicatriciel. Elle sont souvent précédées par un aspect réticulaire beaucoup plus fin, se présentant comme des espaces clairs en forme de lignes plus ou moins ramifiées, verticales, mieux visibles en illumination oblique à fort grossissement ; il s'agirait d'interruptions de la membrane de Bowman non encore comblées par du tissu conjonctif cicatriciel.
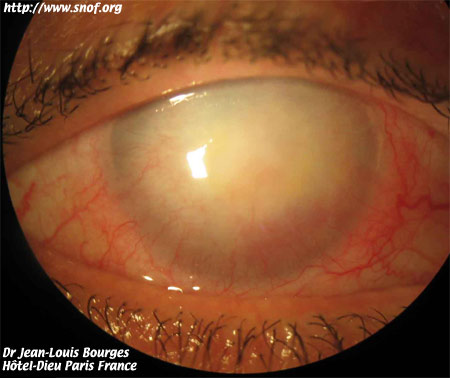
3.- Dans les cas les plus avancés, des opacités plus profondes peuvent être vues au sommet du cône : elles résultent des ruptures de la membrane de Descemet. Décrite par TERRIEN en 1906 elles sont le témoin d'une poussée aiguë du kératocône.
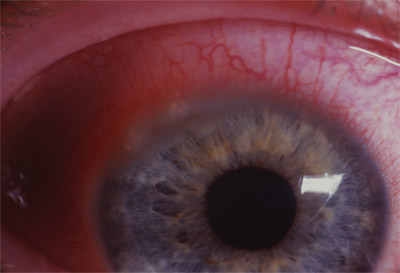
4.- L'anneau de FLEISCHER est une modification de la ligne d'HUDSON-STAHLI. Il se présente comme un anneau partiel ou complet, de coloration brune, situé à la base du cône. Il est beaucoup. mieux visible lorsque la pupille est dilatée et en utilisant la lumière bleu. A mesure que l'ectasie progresse, l'anneau tend à devenir plus pigmenté, plus étroit et plus complet. Il est constitué d'hémosidérine déposée profondément dans l'épithélium.
5.- De fines lignes blanches fibrillaires sous épithéliales ont été décrites par BRON et coll. Elles formeraient des faisceaux concentriques siégeant juste en dedans de l'anneau de FLEISCHER. Elles sont mieux vues à fort grossissement avec une fente lumineuse oblique et large. Elles sont caractéristiques du kératocône et surviennent dans environ 1/3 des cas.
6.- La visibilité anormale des nerfs cornéens
Lors du kératocône, les nerfs cornéens deviennent visibles à un âge très anormalement précoce. VOGT pensait que cette augmentation de visibilité des nerfs cornéens résultait de 1'amincissement de la cornée. BRON estime que si les nerfs cornéens sont normalement invisibles chez le jeune, c'est en raison de la similitude d'index de réfraction entre ces nerfs et le stroma.
Lors du kératocône, il y aurait des changements de l'indice de réfraction du stroma résultant sans doute des modifications de structure, en particulier de la substance fondamentale et ceci rendrait visible les nerfs cornéens. KEMMETMULLER note une hyper-esthésie cornéenne dans le stade précoce de la maladie. Plus tard, une hypo-esthésie s'installerait.
Le reste de l'examen n'offre pas de particularité. Si on a insisté sur l'intérêt de la mesure du tonus oculaire lors des kératocônes, proposant même une théorie pathogénique hypertensive de cette affection, on a bien constaté que les mesures prises sur une cornée déformée avec des tonomètres à indentation sont certainement fausse et la majorité des auteurs admet maintenant que la tension oculaire est normale même après les épreuves de provocation.
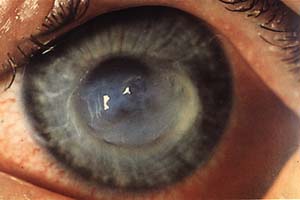
Au terme de 1'examen, le kératocône peut être classé selon l'un des degrés de la classification d'AMSLER:
- kératocône du premier degré caractérisé par un astigmatisme oblique avec une asymétrie perceptible au kératomètre de Javal,
- kératocône du second degré : l'astigmatisme est plus marqué, l'asymétrie est plus manifeste et au biomicroscope, on note l'amincissement de la cornée qui est restée transparente,
- kératocône du troisième degré : toute mesure au Javal, même approximative, est impossible et l'amincissement cornéen est marqué,
- kératocône du quatrième degré : il comporte en plus des signes précédents la présence d'opacités cornéennes linéaires.
Evolution du kératocône
L'évolution du kératocône peut se faire de différentes façons. Classiquement, la maladie débute à la puberté. On assiste le plus souvent à une progression de l'astigmatisme mais celle-ci ne se fait pas d'un seul tenant : le cône peut rester stationnaire, évoluer rapidement sur trois à cinq ans et s'arrêter ou au contraire, progresser régulièrement pendant une longue période.
En outre, on a remarqué que, dans 1'ensemble, la progression de la maladie se faisait avant tout entre l'âge de 10 et 20 ans; elle serait plus lente entre 20 et 30 ans et est très réduite après 30 ans.
Les complications
Cette évolution peut être émaillée de complications.
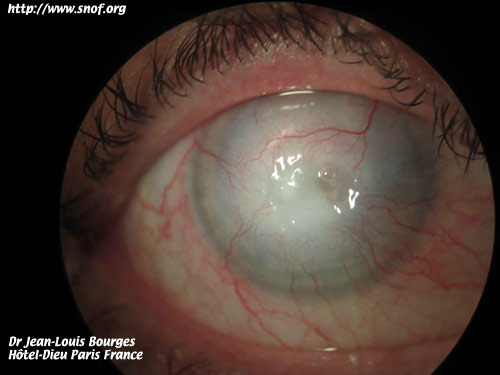
L'ulcération de la cornée se produit le plus souvent spontanément après un certain temps d'évolution mais est largement favorisée par le port de lentilles de contact. Le patient se plaint de douleurs, de photophobies ; l'épithélium est abrasé au sommet du cône et en l'absence de traitement, on peut aboutir à une kératite et à un hypopion.
La perforation de la cornée est très rare. Elle peut être favorisée par des conditions particulières.
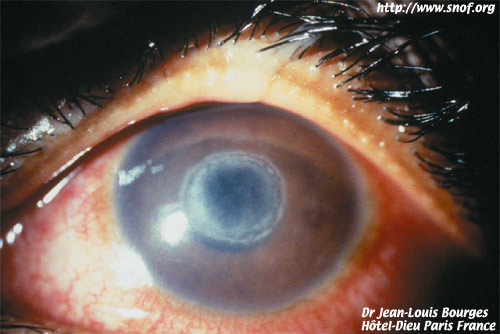
Le kératocône aigu. Ce terme est sans doute impropre bien que consacré par l'usage, l'élément essentiel étant une rupture aiguë de la membrane de Descemet.
Les circonstances d'apparition ne sont parfois pas évidentes: effort, traumatisme. Le plus souvent, il n'y a pas de cause apparente, même s' il est indiscutable que le kératocône aigu survient avec une fréquence nettement plus élevée chez les trisomiques, qui se frottent souvent les yeux avec vigueur.
Cliniquement, le diagnostic est en général évident : le patient se plaint de douleurs et de photophobie ; l'acuité visuelle baisse très rapidement ; le larmoiement est intense, l'oeil devient rouge avec une injection conjonctivale périlimbique.
L'irruption intra-parenchymateuse de liquide provoque un oedème stromal brutal, un oedème épithélial, l'apparition d'une opacité profonde, diffuse, centrale, respectant une zone transparente périphérique. Dans des cas sévères, la membrane de Bowman peut se rompre et être remplacée par du tissu cicatriciel fibreux. Les ruptures de la cornée, dans ces circonstances ont été décrites par LEIBOWITZ.
Après quelques semaines, les cellules endothéliales proches de la rupture de la membrane de Descemet s'élargissent et constituent une nouvelle membrane, l'oedème se résorbe. Si la cicatrice résiduelle touche l'axe visuel central, l'acuité visuelle va diminuer. Si elle n'est pas axiale, la cicatrice stromale peut provoquer un aplatissement de la cornée, de telle sorte que l'acuité visuelle peut être augmentée et que l'adaptation d'une lentille de contact peut devenir plus facile.
En règle, l'évolution la plus courante se fait vers une résolution spontanée avec maintien ou diminution de la vision.
Dans l'ensemble des statistiques, la fréquence des kératocônes aigus est de 2,6 %..
Les diagnostics différentiels
Le diagnostic différentiel de kératocône se pose avec les autres affections comportant un amincissement non inflammatoire de la cornée.
I.- La dégénérescence pellucide marginale
Cette affection doit certainement être considérée davantage comme une forme clinique de kératocône que comme un diagnostic différentiel.
Il s'agit d'une affection bilatérale qui se traduit par un amincissement de la cornée périphérique dans le secteur inférieur, habituellement entre 4 h et 8 h. Ceci entraîne un aplatissement de 1'axe vertical de la cornée avec un astigmatisme important et souvent irrégulier. L'amincissement intéresse une bande étroite de 1 à 2 mm de large, elle même séparée du limbe par une zone de cornée normale de 1 à 2 mm de large. La cornée centrale est d'épaisseur normale et fait saillie au dessus de la zone d'amincissement. Cette zone d'amincissement cornéen est claire, toujours épithélialisée, avasculaire, sans dépôt lipidique, ce qui la distingue d'affections tel que l'ulcère de MOOREN ou la dégénérescence marginale de TERRIEN.
Elle peut se compliquer de poussées aiguës, aboutissant à une cicatrice cornéenne parfois vascularisée.
Cette affection est habituellement rencontrée entre la deuxième et la cinquième décade de la vie. Elle est rare dans les régions occidentales mais beaucoup plus fréquente au Japon. KAYAZAWA et coll. ont insisté sur la fréquence de l'association avec les kératocônes. Sur 20 cas de dégénérescence marginale pellucide, ils notaient la coexistence d'un kératocône dans 17 yeux.
Des études histologiques sont venues étayer les rapports entre les deux affections. Tous ces auteurs ont montré une très nette similitude des lésions tant en microscopie optique qu'électronique ceci accrédite l'opinion selon laquelle kératocône et dégénérescence pellucide marginale ne seraient que deux formes cliniques de la même affection.
II.- Le kératoglobe
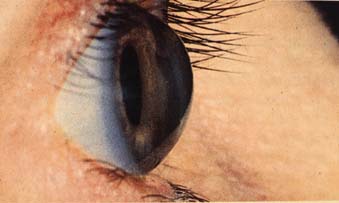
image d'une kératocornée
Cette affection décrite par CAVARA est une ectasie cornéenne rare, bilatérale, caractérisée par une protrusion globuleuse d'une cornée diffusément amincie, de diamètre normal ou modérément augmenté.
L'amincissement cornéen peut atteindre 20 % de l'épaisseur cornéenne normale. Il est moindre près du limbe. on ne note pas d'anneau métallique ni de cicatrice cornéenne. Le kératoglobe se distingue de la mégalo-cornée dans laquelle l'épaisseur cornéenne n'est pas modifiée et de la buphtalmie du glaucome congénital par la normalité de la pression oculaire.
Quoique des kératoglobes acquis aient été décrits, notamment dans la maladie de Basedow, ils apparaissent, le plus souvent, comme une affection présente dès la naissance.
Bien qu'elle s'accompagne de myopie forte et d'astigmatisme de haut degré, l'acuité visuelle peut parfois être relativement conservée. L'évolution du kérato-globe est avant tout marquée par les risques de perforations cornéennes. et de ruptures, très fréquents pour des traumatismes minimes. Histologiquement, la lésion la plus caractéristique est l'absence de membrane de BOWMAN.
III-- Le Kératocône postérieur
Il s'agit d'une atteinte cornéenne rare, non inflammatoire, considérée habituellement comme une anomalie du développement et la similitude terminologique de leur désignation est sûrement pour beaucoup dans les problèmes diagnostiques avec le kératocône.
Le kératocône postérieur peut adopter deux formes : totale (keratoconus posticus generalia) ou localisée (keratoconus posticus circumscriptus). Il se présente comme une augmentation de courbure de la face postérieure de la cornée avec amincissement tandis que la surface antérieure est normale. S'il peut exister un astigmatisme antérieur, il n'a jamais la grande irrégularité de celle rencontrée dans le kératocône antérieur. La perte d'épaisseur de la cornée peut approcher le tiers d'une cornée normale. Le parenchyme est clair, mais des cicatrices stromales peuvent exister. Une cornea gutatta est fréquemment rencontrée dans les zones touchées de la cornée. Dans quelques cas, du pigment peut entourer les bords de la dépression postérieure.
Il s'agit en général d'une affection congénitale unilatérale bien que des cas bilatéraux ou post-traumatiques aient été décrits.
Le kératocône postérieur est très souvent associé à d'autres anomalies oculaires touchant notamment le segment antérieur : anomalie de clivage, aniridie, ectropion de l'uvée, atrophie de l'iris, glaucome, lenticône antérieur, ectopie cristallinienne, opacité cristallinienne antérieure.
Les examens histologiques ont montré des interruptions localisées de la membrane de Bowman remplacée par une prolifération fibroblastique ; le stroma cornéen apparaît aminci. La membrane de Descemet et l'endothélium cornéen sont toujours présents mais anormaux dans la zone de concavité postérieure avec notamment une configuration en plusieurs couches.
Cette affection est en règle générale considérée comme une variante d'anomalie de clivage de la chambre antérieure et les dégâts histologiques rencontrés font penser qu'elle survient sans doute entre le cinquième et le sixième mois de la gestation.
Génétique du kératocône
26-01-2003
jmm
La génétique joue certainement un rôle majeur dans la survenue et la transmission du kératocône. Différents éléments le font penser. Ainsi l'étude de jumeaux montre une concordance plus forte de la survenue de cette pathologie chez les monozygotes. Son association fréquente avec la trisomie 21 , l'amaurose congénitale de Leber, et l'existence de formes familiales sont également en faveur d'un facteur génétique important:
Rabinowitz YS. Keratoconus. Surv Ophthalmol. 1998 Jan-Feb;42(4):297-319.
On pense que près de 40% des kératocônes sont des formes familiales, parfois frustes, parfois non décelées.
Chez les apparentés au premier degré, le risque de présenter un kératocône est de 15 à 67 fois plus important que dans la population générale:
Wang Y, Rabinowitz YS, Rotter JI, Yang H. Genetic epidemiological study of keratoconus: evidence for major gene determination. Am J Med Genet. 2000 Aug 28;93(5):403-9.
Si on découvre le gène ou les gènes responsables de cette pathologie, cela permettra de:
- trouver la protéine anormale et comprendre la physiopathologie de l'affection
- améliorer les critères diagnostiques (le kératocône est une contre-indication de toute chirurgie réfractive)
- imaginer des traitements innovants (thérapie génique en agissant sur les gènes malades, ou biochimique en agissant sur les protéines anormales).
Il existe ainsi 2 stratégies d'étude:
- l'approche par étude du gène candidat (responsable du collagène par exemple)
- l'analyse des liaisons génétiques grâce à un suivi de génération en génération d'un marqueur lié au kératocône. Cela permet d'identifier une région chromosomique qui contient plusieurs gènes dont celui du kératocône. Il est très possible que différents gènes soient en cause.
Des régions chromosomiques semblent impliquées:
Fullerton J, Paprocki P, Foote S, Mackey DA, Williamson R, Forrest S. Identity-by-descent approach to gene localisation in eight individuals affected by keratoconus from north-west Tasmania, Australia. Hum Genet. 2002 May;110(5):462-70.
|
Pour faire avancer la Connaissance, les laboratoires de recherche français (Inserm) recherchent des familles ayant au moins deux de leurs membres présentant un kératocône. Si la famille est d'accord pour faire avancer ces recherches, on demandera une prise de sang au membres pour essayer de faire ressortir un ou des gènes responsables.
Si vous désirez en savoir plus, ou bien si votre famille est concernée, vous pouvez contacter les services hospitalo-universitaires qui se sont engagés dans cette quête des GENES DU KERATOCONE:
Professeur François Malecaze CHU Toulouse-Purpan Place Baylac 31300 Toulouse France tel 05.34.50.40.29
Docteur Bourges Hôpital Hotel-Dieu 1 place du parvis Notre Dame 75181 Paris cedex 04 France tel 01.42.34.83.56
|
Traitement du kératocône
Le traitement du kératocône passe par
- un stade optique de correction par lunettes
- puis par lentilles de contact
- avant un stade chirurgical.
Le choix dépend de la sévérité de la maladie et des impératifs visuels.
Les moyens médicaux
Ils se basaient sur des théories pathogéniques plus ou moins imaginatives, invoquant notamment le rôle de facteurs endocriniens. C'est ainsi que l'administration d'extraits thyroïdiens ou ovariens ou encore d'un complexe vitaminique D ont été suggéré dans les années 40.
L'instillation de myotiques a été proposée pour lutter contre l'hypertonie supposée cause du kératocône. Elle garde son intérêt en cas de kératocône aigu.
I.- La correction optique par lunettes
Les formes peu évoluées du kératocône peuvent être traitées de façon satisfaisante par lunettes. Celle-ci sont rarement supportées de façon continue et les patients sont souvent déçus du fait de l'inconfort visuel relatif. Il faut sûrement insister pour faire tolérer par ces patients une correction le plus longtemps possible afin de retarder l'agression anatomique que peuvent provoquer les lentilles de contact.
La prescription de lunettes est souvent difficile et demande de longs tâtonnements avec les verres d'essai. La rétinoscopie même dans les cas peu évolués, est imprécise et la kératométrie pose de gros problèmes.
II.- La correction optique par par lentilles
Descartes dans son ouvrage sur la dioptrique paru en 1637 a souligné l'intérêt de corriger une telle déformation cornéenne par l'application d'un verre sur la cornée.
Puis on essaya des verres moulés et soufflés, des verres taillés (D.E; SULZER 1892), des verres taillés surfacés (STOCK ZEISS, 1920). En 1930, CSAPODY réalise le premier moulage à la paraffine d'un oeil vivant.
Divers procédés seront ensuite combinés pour arriver aux verres scléraux et aux lentilles de contact actuelles.
La lentille de contact est le mode de correction classique du kératocône, mais il ne faut pas adapter trop tôt, quand la solution par lunettes est acceptable, c'est à dire donnant une bonne acuité visuelle. Lorsque la partie périphérique de la cornée non atteinte par le cône, présente des déformations astigmates, on a atteint les limites de la correction par lunettes.
L'entretien des lentilles doit être très strict !! La sécrétion lacrymale est souvent perturbée, les larmes sont rares et de qualité médiocre. Quand le kératocône est décentré par rapport au centre de la cornée, l'adaptatation des lentilles devient assez difficile.
III La greffe de la cornée (kératoplastie transfixiante)
La transplantation cornéenne a été proposée comme traitement pour diverses pathologies cornéennes depuis le début du 19ème siècle.
Le concept de greffe homoplastique étant inconnu à l'époque, des greffons animaux étaient utilisés. Il existait une opacification systématique des greffons mais ceux-ci restaient en place.
En 1906, Edward ZIRN (259) réussit la première kératoplastie transfixiante avec persistance d'un greffon clair, celui ci étant prélevé chez un donneur humain récemment décédé. La technique stest développée et en 1920, ELSHNIG rapporte 10% de greffons clairs sur une série de 100 kératoplasties transfixiantes.
CASTROVIEJO propose et réussit la première kératoplastie transfixiante pour kératocône en 1937. En 1949, il publie une série de 200 kératocônes opérés. Le greffon était alors maintenu par des soies passant en pont au dessus de lui.
D'autres chirurgiens adoptent la technique qui est affinée au fur et à mesure des découvertes, qu'elles soient chirurgicales (suture au monofil, aiguille courbe de petit diamètre, microscope opératoire, trépan, ou biologique (rôle de l'endothélium, physiopathologie des rejets de greffe).
Les kératocônes représentent actuellement 8 à 12 % des indications de greffes de cornée. Dès le début, l'indication de greffe cornéenne avait un meilleur pronostic en terme de rejet et de résultats visuels que pour la plupart des autres pathologies et le pronostic général peut être considéré comme bon.
En 1954, PATON rapporte 89 % de greffes claires sur 84 yeux avec 41 % d'acuité visuelle supérieure à 5/10. En 1990, le taux de succès optique est passé de 90 % sur 326 yeux à 97 % sur 200 yeux avec 80 à 91 % d'acuité visuelle supérieure à 5/10.
La plupart des auteurs sont d'accord, actuellement, pour poser l'indication de kératoplastie transfixiante quand le patient ne peut obtenir une vision utile avec lentilles de contact en raison d'opacité centrale ou paracentrale. L'indication fréquente est l'intolérance aux lentilles de contact éventuellement associée à une opacification du sommet du cône dans l'axe visuel ou à moins de 1 mm de celui-ci.
Il faut savoir qu'il est parfois nécessaire de remettre des lentilles sur un oeil opéré, pour améliorer la vision. Certains auteurs réalisent même des lasiks (voir ce terme dans le chapitre sur la chirurgie) sur les greffons.
Conclusion
Le kératocône est une affection dont la connaissance est en pleine évolution. Son diagnostic clinique a bénéficié de l'apport de la topographie cornéenne qui permet de dépister les formes débutantes et de bien suivre l'évolution de cette pathologie.
La pathogénie est mieux cernée par la microscopie électronique, et bénéficiera sans doute des apports de l'immunohistochimie et de la génétique.
Son traitement tire profit des progrès de la contactologie, de l'amélioration constante des techniques microchirurgicales et peut-être demain de médicaments ou de thérapie génique.






 Appel aux familles ayant au moins 2 membres malades du kératocone
Appel aux familles ayant au moins 2 membres malades du kératocone