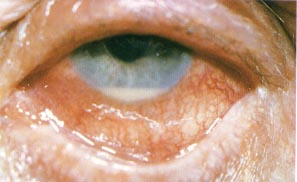
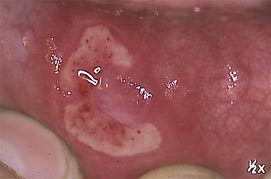
Herpès oculaire
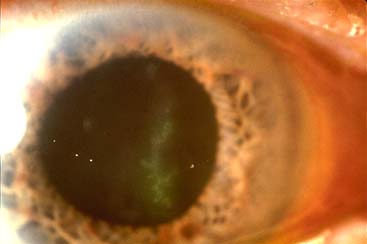
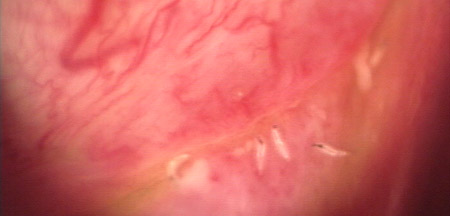
Dendrite herpétique colorée en vert par la fluorescéine
Avertissement : il s'agit ici d'une information générale, qui ne peut être opposée à un professionnel ayant pratiqué en clinique.
Généralités
L'herpès oculaire est une affection assez fréquente qui peut être très grave. Elle concerne environ 60 000 personnes par an en France. Sans traitement adapté l'oeil peut être perdu. Les médicaments actuels permettent de bonnes rémissions et une cicatrisation assez rapide, mais ils n'évitent pas d'éventuelles récidives.
Tout oeil douloureux doit être examiné par un ophtalmologiste qui pourra faire le diagnostic des lésions et prescrire un traitement adapté. Certains médicaments (corticoïdes) sont contre-indiqués sans examen ophtalmologique préalable et peuvent aboutir à la perte de l'oeil : il est donc fondamental de ne jamais les utiliser (ni prescrire) sans diagnostic certain.
L'herpès oculaire bilatéral est heureusement rare.
Nous allons étudier différents aspects de cette pathologie qui est la cause infectieuse la plus fréquente d'altérations et de taies (cicatrices) cornéennes.
Historique
En 1920 Grüter réussit à transmettre un herpès oculaire humain à un oeil de lapin ; il mettait en évidence l'aspect infectieux de la maladie, bien qu'il n'ait jamais pu voir le germe. Il montra en 1928 que le zona et l'herpès oculaire étaient proches mais dus à des phénomènes différents (virus dans les ganglions postérieurs et virus dans la cornée). En 1936 il rattacha les kératites "disciformes" à l'herpès après différentes expérimentations chez l'animal. Le travail de Grüter fut primordial pour comprendre l'infection herpétique.
Epidémiologie
L'herpès oculaire le plus fréquent est dû à Herpes simplex virus de type 1 (HSV 1). Il s'agit là d'un germe très répandu dans la population ; mais peu de personnes heureusement développent un herpès oculaire. Après avoir infecté l'hôte une première fois (primo-infection), le virus va se loger dans les ganglions correspondants à la zone oculaire et il va pouvoir réapparaître plus tard. C'est alors à l'occasion de ces activations que vont apparaître les symptômes de l'herpès oculaire récidivant.
Il existe un Herpes simplex virus de type 2 (HSV 2), en principe localisé dans les régions du corps situées sous la ceinture (herpès génital, vénérien) : il est beaucoup moins fréquent que le type 1 au niveau de l'oeil. Il peut provoquer, chez le nouveau-né, une infection oculaire consécutive au passage de la filière pelvi-génitale maternelle.
Le virus Herpes simplex (HSV)
Ce virus a un ADN double brin entouré d'une capside icosahédrique composée de 162 capsomères. D'un diamètre de 100 nanomètres, le virus contient des protéines d'enveloppe spécifiques et en particulier des glycoprotéines gC, qui caractérisent le type 1 ou le type 2.
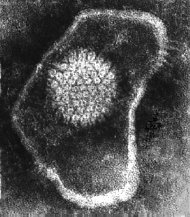 Cliché dû à l'amabilité de Linda Stannard University of Cape Town Medical School / South Africa |
Précisions sur l'utilisation de cette image de virus : The images may be used at other web sites or for non-commercial in-house educational purposes only. They may not be changed in any way, and the original source should be visibly acknowledged : Linda M. Stannard, University of Cape Town, http://www.uct.ac.za/depts/mmi/stannard/emimages.html They may NOT be included in videos, TV programmes or electronic programmes (such as CD-ROMs), nor may they be used on publications for public distribution. The low resolution of the small.gif images makes them unsuitable for good quality printed output. Linda Stannard |
La multiplication de ce virus nécessite son introduction dans la cellule hôte, et demande aussi la présence de deux enzymes d'origine virale, la thymidine kinase et l'ADN polymérase, sur lesquelles on pourra agir pour traiter l'infection.
Le Pr Hoang-Xuan précise :
"La synthèse d'ADN viral s'effectue en plusieurs étapes au niveau du noyau cellulaire. Au cours de la phase très précoce, les gènes alpha sont transcrits en l'absence de synthèse des protéines virales, puis s'effectue la transcription des gènes bêta, dont l'expression n'est pas altérée par les antiviraux. Enfin, plus tardivement, les gènes gamma sont transcrits à leur tour, mais leur expression n'est possible qu'après synthèse de l'ADN viral. Les nucléocapsides s'enveloppent ensuite à l'aide du feuillet interne de la membrane nucléaire puis, par l'intermédiaire du réticulum endoplasmique, quittent la cellule hôte."
La primo-infection herpétique
Cet épisode qui peut passer inaperçu, se situe souvent dans l'enfance, et associe une fièvre, une adénopathie (un ganglion) pré-auriculaire, une conjonctivite folliculaire et souvent une kératite épithéliale. On peut observer une hypoesthésie qu'on ne rencontre jamais dans les kératoconjonctivites à adénovirus. Les signes fonctionnels se résument donc à une rougeur oculaire périkératique, une baisse d'acuité visuelle et une douleur variables.
La kératite peut avoir quatre aspects différents :
=> une kératite ponctuée couvrant la cornée
=> une kératite stellaire qu'il faut observer au fort grossissement du biomicroscope pour déceler, dans les lésions en étoiles, de fines dendrites coalescentes
=> une kératite dendritique, pathognomonique (typique) de la kératite herpétique. L'installation sur la cornée d'une goutte de fluorescéine met en évidence une image en 'feuille de fougère' qui se ramifie sur la cornée. On assiste parfois à plusieurs dendrites qui évoluent pour leur propre compte. Chaque ramification se termine par une zone un peu dilatée.
=> une kératite géographique : il s'agit d'une réunion de dendrites qui prennent un aspect de vaste placard à la périphérie duquel on retrouve de fines dendrites, permettant le diagnostic.
On décrit parfois de graves primo-infections du nouveau né, qui associent des signes généraux à des atteintes multiples des yeux (chorio-rétinite, cataractes). Des séquelles sont fréquentes à distance de cet épisode ... si l'enfant a survécu.
Les kératites herpétiques récidivantes
Le patient sait généralement qu'il est porteur de cette pathologie et à la moindre douleur ou irritation, il ira consulter son ophtalmologiste pour voir si une récidive survient. Seul un examen attentif au bio-microscope permet de faire la différence entre une récidive, une complication, et une autre maladie.
L'expression virale est atténuée par une répression génique, et le virus qui a infecté les cellules est quiescent, jusqu'à ce qu'un événement extérieur le réactive (soleil, stress, fatigue, grossesse). A ce moment-là, la réplication du virus est activée dans le ganglion sensitif avec transfert des virus par l'intermédiaire des nerfs périphériques issus du ganglion. Ces virus vont aller s'exprimer dans les cellules oculaires de la cornée.
=> La kératite dendritique récidivante. On observe le même aspect que dans la primo-infection. Ces récidives peuvent être plus ou moins fréquentes et sont parfois associées à une altération de l'état général ou à une maladie intercurrente. Les ultraviolets, les fièvres ou les règles sont aussi des facteurs déclenchants.
25 à 45% des patients vont récidiver dans les deux ans suivant la première kératite.
Les symptômes sont ceux de toute irritation du segment antérieur : douleur, baisse de la vision, photophobie et rougeur péri-kératique. L'examen à la lampe à fente met en évidence l'ulcère dendritique dans lequel s'accumule la flurorescéine et dont les bords sont décollés.
Les traitements sont efficaces et permettent une guérison de la poussée en une dizaine de jours. Il peut persister une opacification localisée de la cornée (taie ou néphélion).
=> Les kératites méta-herpétiques. Il s'agit d'une lésion cornéenne ronde, profonde dans laquelle le colorant va s'accumuler : cet ulcère "trophique" est très difficile à guérir. Au bout de plusieurs semaines on peut parfois voir une nécrose du stroma cornéen et une perforation de la cornée, complication gravissime au pronostic sombre.
Les kératites stromales
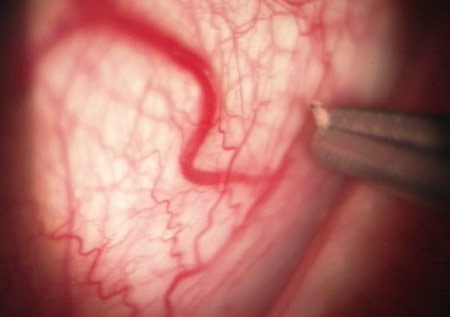
=> Les kératites disciformes. Il s'agit d'une kératite profonde, située au niveau du stroma, qui se caractérise par une opacité stromale ronde gênant la vision, parfois associée à des signes inflammatoires de la chambre antérieure (uvéite). L'évolution se fait vers une taie cicatricielle souvent néovascularisée à partir du limbe, qui s'accompagne d'un effondrement de l'acuité visuelle.
La cortico-dépendance et la cortico-résistance font la gravité de cette lésion très difficile à traiter ; les corticoïdes locaux oculaires étant dans ce cas précis prescrits par l'ophtalmologue (uniquement) après constatation de l'efficacité de son traitement antibiotique anti-viral.
=> Les kératites interstitielles. On décrit des opacités multiples dans le stroma avec une réaction nette de la chambre antérieure (uvéite), ce qui s'accompagne très souvent d'une néovascularisation. Ces infiltrats vont parfois évoluer vers un aminicissement cornéen (risque de descemétocèle), et parfois une perforation conclue une évolution torpide.
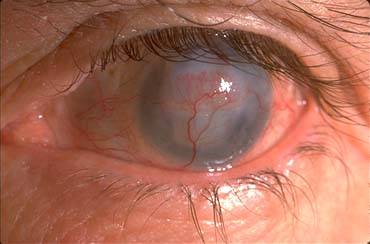
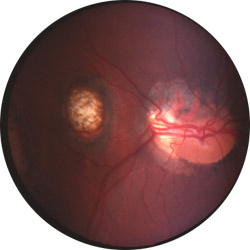
Kératite stromale cicatricielle néovascularisée
Les traitements
1) Les antiviraux
L'aciclovir (Zovirax®) est le plus connu et le plus utilisé des antiviraux herpétique. Son efficacité remarquable et sa bonne tolérance en font un médicament de choix. Cette pommade ophtalmologique à 3% est réservée à l'usage ophtalmologique ; elle n'est pas efficace sur l'herpès labial qui demande une autre forme galénique.
La posologie est de 5 fois par jour dans l'oeil, dans le cul-de-sac conjonctival, pendant une durée d'une dizaine de jours. En fonction de l'évolution la durée du traitement sera ajustée mais sera pourvuivie 3 jours après la guérison clinique.
L'enzyme virale thymidine-kinase va entraîner la première phosphorylation de l'aciclovir, ce qui va donner de l'aciclovir monophosphate. Grâce à des kinases cellulaires, il va subir deux nouvelles phosphorylations pour devenir de l'aciclovir bi puis triphosphate.
L'aciclovir triphosphate est actif sur l'enzyme ADN polymérase du virus et se présente, non seulement comme un inhibiteur, mais aussi comme un substrat de l'ADN polymérase virale. Grâce à l'absence de groupement hydroxyle sur sa chaîne acyclique, l'incorporation de cet analogue nucléosidique entraîne un arrêt complet de l'élongation de l'ADN viral.
La réplication du virus sera alors interrompue. Seules les cellules infectées seront concernées puisque c'est le virus qui déclenche la phosphorylation.
Il existe une forme injectable qu'on peut utiliser en hospitalisation en cas de tableau oculaire dramatique (on s'en sert aussi dans les méningites herpétiques).
Le valaciclovir (Zélitrex®) est l'ester de la L-valine et de l'aciclovir. Il est rapidement métabolisé en aciclovir par une hydrolase. A la dose de 1000 mg par jour pendant 7 jours, il est utilisé dans les kératites profondes ou les kérato-uvéites. C'est aussi le traitement princeps (à doses plus fortes) du zona ophtalmique.
La trifluridine TFT (Virophta®) est un analogue de la thymidine activé par la thymidine kinase virale et cellulaire.
Le ganciclovir DHPG (Virgan®) est transformé en ganciclovir triphosphate et ralentit l'élongation de l'ADN virale par inhibition de l'ADN polymérase virale.
2) Les autres traitements médicaux
L'atropine est souvent prescrite pour mettre 'l'oeil au repos' et diminuer les phénomènes inflammatoires de la cornée et de la chambre antérieure. On s'attachera à maintenir ce collyre hors de portée des enfants car son ingestion peut leur être fatale.
Les corticoïdes sont interdits dans l'herpès superficiel ; la perte de l'oeil serait inéluctable et la responsabilité du prescripteur engagée. Dans certaines formes de kératites stromales, les ophtalmologistes les utilisent parfois néanmoins, avec une surveillance très rapprochée et en association avec un traitement antiviral efficace. La difficulté vient de l'évolution des lésions et le médecin modifiera le traitement en fonction des variations qu'il notera à l'examen à la lampe à fente. Une décroissance progressive de la posologie évitera un effet rebond.
Il ne faut pas oublier qu'un oeil mal soigné peut être perdu en moins d'une semaine.
3) La greffe de cornée
On utilise cette greffe quand il persiste une opacité cornéenne importante qui a diminué de façon nette la vision du patient, plusieurs mois après les épisodes d'inflammations. Les résultats sont généralement satisfaisants.
On peut l'envisager 'à chaud' en cas de situation de pré-perforation cornéenne. Les résultats sont alors nettement moins bons, mais permettent souvent de sauver un oeil qui serait sinon perdu. Une mauvaise vision est toujours préférable à l'absence de vision.
4) Prévention des récidives
Le valaciclovir est indiqué chez le patient de plus de 12 ans :
dans la prévention des récidives d'infections oculaires à virus herpes simplex chez le sujet immunocompétent (500 mg par jour) en cas de :
- kératites épithéliales après 3 récurrences par an en cas de facteur déclenchant connu
- kératite stromales et kérato-uvéites après 2 récurrences par an
- chirurgie de l'oeil
L'aciclovir est indiqué dans les préventions des récidives oculaires à HSV chez le sujet immunocompétent.
Conclusion
L'herpès oculaire est une maladie fréquente que les traitements actuels permettent de bien soigner.
Il faudra surtout se souvenir qu'il est nécessaire qu'un ophtalmologiste examine tout oeil rouge et/ou douloureux ; car de nombreuses "formes cliniques" d'herpès sont trompeuses. Ceci veut dire que l'herpès oculaire peut parfaitement ressembler à une irritation oculaire par corps étranger microscopique, ou à une banale conjonctivite ... ou leur être associé.
Il est donc important de ne pas perdre de temps quand une douleur survient sur un oeil ; et de se souvenir que les corticoïdes oculaires (pommades ou collyres) sont des médicaments efficaces quand utilisés à bon escient, mais a priori formellement contre-indiqués sur un herpès ; leur prescription devant être strictement réservée aux seuls ophtalmologues.
Sites internet
Association Herpès : Agissons contre l'herpès !
Brève bibliographie
Rigal.D
L'épithélium cornéen. Société Française d'Ophtalmologie. Masson. 1993
Colin.J
Infections et inflammations du segment antérieur de l'oeil. Editions médicales Merck Sharp Dohme Chibret.
Heiligenhaus A, Bauer D.
Herpes simplex virus type 1 infection of the cornea. Dev Ophthalmol. 1999;30:141-66. Review. 1989.
Hoang-Xuan T.
Infections ophtalmiques à HSV et VZV. Laboratoire GlaxoSmithKline 2002.
Sudesh S, Laibson PR.
The impact of the herpetic eye disease studies on the management of herpes simplex virus ocular infections. Curr Opin Ophthalmol. 1999 Aug;10(4):230-3.
Hendricks RL.
Immunopathogenesis of viral ocular infections. Chem Immunol. 1999;73:120-36.
Liesegang T.
Herpes simplex. Cornea. 1999 Nov;18(6):739.
Kruse FE, Rohrschneider K, Volcker HE.
Multilayer amniotic membrane transplantation for reconstruction of deep corneal ulcers. Ophthalmology. 1999 Aug;106(8):1504-10; discussion 1511.
Corina P, Emanuil T.
[The polymerase reaction--PCR--a new diagnostic method in herpetic keratitis]. Oftalmologia. 1998;44(3):36-9. Romanian.
Stubbs GM.
Indiscriminate use of aciclovir. Med J Aust. 1999 May 17;170(10):510-1.
Ghiasi H, Cai S, Slanina SM, Perng GC, Nesburn AB, Wechsler SL.
The role of interleukin (IL)-2 and IL-4 in herpes simplex virus type 1 ocular replication and eye disease. J Infect Dis. 1999 May;179(5):1086-93.
Holland EJ, Schwartz GS.
Classification of herpes simplex virus keratitis. Cornea. 1999 Mar;18(2):144-54.
Davidorf JM.
Herpes simplex keratitis after LASIK. J Refract Surg. 1998 Nov-Dec;14(6):667.
Holbach LM, Asano N, Naumann GO.
Infection of the corneal endothelium in herpes simplex keratitis. Am J Ophthalmol. 1998 Oct;126(4):592-4.






 qui veut dire "je mutile".
qui veut dire "je mutile".